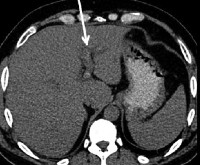
тромбоз правой ветви воротной вены
Тромбоз воротной вены ( Пилетромбоз )
Тромбоз воротной вены – это полная или частичная окклюзия ствола воротной вены и ее ветвей тромботическими массами. Патология проявляется абдоминальным синдромом, рвотой, диареей, признаками портальной гипертензии (асцит, спленомегалия, расширение венозных коллатералей), осложняется кровотечением из верхних отделов пищеварительного тракта, инфарктом кишечника и другими состояниями. Основу диагностики составляют методы визуализации – УЗДС, МР- и КТ-ангиография, венография пораженных участков. Лечебная тактика предполагает антикоагулянтную терапию, тромболизис, хирургическую коррекцию.
МКБ-10
Общие сведения
Тромбоз воротной вены (пилетромбоз) считается достаточно редким явлением, риск возникновения которого не превышает 1% в общей популяции. Его распространенность среди пациентов с циррозом печени варьируется от 0,6 до 26%, что, по-видимому, связано с различием в критериях выборки и диагностических методах. Заболевание называют причиной 5–10% случаев портальной гипертензии у жителей развитых стран и до 40% – в азиатском регионе (из-за более высокой частоты инфекционной патологии). Распространенность первичного тромбоза у взрослых и детей одинакова. Гендерных отличий в развитии болезни не выявлено, кроме цирротической обструкции, чаще диагностируемой у мужчин.
Причины
Заболевание имеет мультифакторную природу. Тромбоз развивается под влиянием системных и локальных нарушений, участвующих в повреждении сосудистой стенки, усилении коагуляции, замедлении венозного кровотока. Среди наиболее значимых причин отмечают следующие:
К другим факторам риска тромбоза воротной вены относят беременность, прием пероральных контрацептивов, гиперхолестеринемию. Отмечена роль внутрибрюшной аденопатии, синдрома системного воспалительного ответа. В детском возрасте окклюзия возникает при врожденных аномалиях сосудистой системы (дефектах межжелудочковой и межпредсердной перегородок, деформации полой вены) и желчевыводящих путей. Причина 10–30% тромботических стенозов остается невыясненной.
Патогенез
Исходя из современных представлений, пилетромбоз является результатом системных коагулопатий (наследственных, приобретенных) и действия локальных факторов. Повреждение стенки сосуда опухолью, инвазивными процедурами или травмами характеризуется выработкой цитокинов, активацией тромбоксана A2 и тромбина, усилением адгезии и агрегации тромбоцитов. Венозный застой при наружной компрессии сопровождается гипоксией эндотелия, накоплением активированных факторов свертывания. Все это запускает формирование пристеночного кровяного сгустка с дальнейшим его увеличением.
Сосудистая окклюзия сопровождается портальной гипертензией, что ведет к изменению системной и внутриорганной гемодинамики. Печень теряет около 2/3 своего кровоснабжения, но это компенсируется дилатацией печеночной артерии и быстрым развитием сети коллатералей. Вокруг тромбированной вены формируется кавернома, а сама она превращается в фиброзный тяж. Новообразованные сосуды расположены в пределах желчных протоков и пузыря, поджелудочной железы, антрального отдела желудка, двенадцатиперстной кишки.
Патогенез тромбоза при печеночном циррозе до конца не ясен. Важное значение отводят портальной гипертензии с замедлением кровотока по воротной вене, периферическому лимфангииту, перипортальному фиброзу. Системное шунтирование крови провоцирует гемосидероз, гепатоциты в зонах гипоперфузии подвергаются апоптозу. В тонком и толстом кишечнике выше уровня окклюзии определяются застойные явления, в желудке – гастропатия. Брыжеечная ишемия может привести к переходу тромботического процесса на мезентериальные сегменты.
Классификация
Формальной классификации тромбоза воротной вены не существует. Согласно клиническим рекомендациям по портальной гипертензии, при постановке диагноза учитывают участок тромбоза и его проявления, наличие и характер основного заболевания, степень окклюзии (частичную, полную), вовлеченность внепеченочных сегментов. В зависимости от локализации тромба различают несколько форм патологии:
Представленная классификация позволяет оценить последствия тромботической обструкции и трудоспособность пациента. При поражении сначала интерстициальных сосудов, а затем крупных стволов констатируют восходящий (первичный) процесс. Мезентериальный тромбоз, возникающий из-за обструкции воротной или селезеночной вен, называют нисходящим (вторичным). В клинической флебологии также различают острую, подострую и хроническую стадии, последовательно сменяющие друг друга.
Симптомы
Клиническая картина тромбоза воротной вены определяется происхождением, степенью, протяженностью, локализацией, темпами нарастания окклюзии, выраженностью коллатералей. Частичное тромбирование протекает бессимптомно, выявляясь лишь при инструментальной диагностике, полной обструкции (90–100% просвета) присуще бурное развитие за несколько суток. Подострая форма прогрессирует на протяжении 4–6 недель, а хронический процесс характеризуется медленным нарастанием симптоматики (от нескольких месяцев до года).
Стволовой тромбоз
Острый стволовой пилетромбоз проявляется резкими болями в правом подреберье и эпигастрии, сочетающимися с метеоризмом, частой рвотой, диареей (нередко с примесью крови). Быстро нарастают признаки портальной гипертензии – расширение подкожных, пищеводных, геморроидальных вен, асцит. Зачастую выявляют желтуху, недостаточность печеночной функции. Общее состояние пациентов быстро становится тяжелым, что в основном обусловлено рецидивирующими кровотечениями из желудочно-кишечного тракта.
Радикулярный тромбоз
Радикулярный тромбоз на уровне селезеночного сегмента начинается остро, с боли в левом подреберье, кровавой рвоты и дегтеобразного стула. Увеличение селезенки и субфебрильная лихорадка сочетаются с обычными размерами печени. В подостром периоде постепенно нарастают спленомегалия, асцит, расширяется венозная сеть на животе. Терминальная форма патологии выявляется только при распространенном поражении – у таких пациентов обычно определяют увеличенную селезенку, широкие подкожные коллатерали.
Хронический тромбоз
Хронический пилетромбоз не имеет специфических проявлений. Отсутствие аппетита и общая слабость – иногда единственные симптомы болезни. У большинства пациентов выявляют подкожные анастомозы, умеренный асцит. В 20–40% случаев патология манифестирует кровотечением из варикозных расширений пищевода. Вялотекущие варианты тромбоза воротной вены характеризуются нерезким болевым синдромом, субфебрилитетом, чувствительностью печении при пальпации. Отмечаются спленомегалия с признаками гиперспленизма, тяжестью в подреберье, исхуданием.
Осложнения
Наиболее опасное следствие острой окклюзии мезентериальных сосудов – инфаркт кишечника с развитием перитонита и полиорганной недостаточности (характерно для 5% случаев). Большинство осложнений длительного пилетромбоза обусловлено портальной гипертензией. Расширение пищеводных вен у многих пациентов сопровождается кровотечением, риск которого в 100 раз выше при циррозе печени. Выраженное портосистемное шунтирование приводит к печеночной энцефалопатии, вторичным изменениям в желчевыводящих путях (портальной билиопатии, холангиопатии). При сохраняющихся факторах риска тромбозы могут рецидивировать, осложняться эмболизацией.
Диагностика
Отсутствие специфических признаков тромбоза, необходимость определения предпосылок, уровня, степени и последствий поражения создают потребность в комплексном обследовании пациента. Основой диагностической программы выступают методы инструментальной визуализации:
Проводя диагностику пилетромбоза, врачи-флебологи обращают внимание на показатели коагулограммы (увеличение фибриногена, протромбинового индекса, замедление времени свертывания крови), низкий уровень антитромбина. Выявить варикозно-расширенные вены пищевода позволяет ФГДС, исключить цирроз удается благодаря эластографии и биопсии печени. Дифференциальная диагностика осуществляется с печеночным шистосомозом, тромбозом нижней полой вены, сдавливающим перикардитом, рестриктивной кардиомиопатией.
Лечение тромбоза воротной вены
Задачами лечебной коррекции являются восстановление проходимости сосуда, предотвращение прогрессирования патологии, устранение осложнений венозной гипертензии. Исходя из остроты процесса, возраста пациента, этиологических и прочих факторов, применяют комбинацию консервативных и радикальных методов:
Варикозные расширения пищевода лечат с помощью лигирования, эндоскопической склеротерапии. В ургентных ситуациях при кровотечении могут производить операции азигопортального разобщения (гастротомию с прошиванием нижней трети пищевода, деваскуляризацию желудка). Тяжелый гиперспленизм требует спленэктомии.
Прогноз и профилактика
В целом прогноз при заболевании относительно благоприятный. Сгустки могут подвергаться асептическому аутолизу, организации, васкуляризации. Десятилетняя выживаемость для взрослых достигает 60%, а общий уровень смертности составляет менее 10%. При наличии цирроза и злокачественных новообразований прогноз ухудшается. Иногда тромбы превращаются в эмболы, становятся источником сепсиса. Но своевременное и интенсивное лечение приводит к реканализации сосуда, что сопровождается полным клиническим выздоровлением. Профилактика рецидивов проводится путем назначения антикоагулянтов.
Флебит воротной вены (K75.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Код не является основным заболеванием и используется либо как осложнение основного, либо как сопутствующее заболевание.
Примечание
Из данной подрубрики исключено: абсцесс печени с пилефлебитом (К75.0).
Период протекания
Минимальный инкубационный период (дней): 1
Максимальный инкубационный период (дней): не указан
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепризнанная классификация отсутствует.
Некоторые авторы выделяют острый и хронический (рецидивирующий) пилефлебит по аналогии с портальным тромбозом.
Пилефлебит также условно классифицируют по распространенности тромбоза:
— до верхней брыжеечной вены;
— до селезеночной вены;
— до внутрипеченочных ветвей воротной вены.
Существует также деление на пилефлебит, ассоциированный и неассоциированный с циррозом печени, что имеет определенное клиническое значение.
Этиология и патогенез
Этиология
На практике основными причинами пилефлебита, не ассоциированого с циррозом, являются чаще всего интраабдоминальные инфекции:
— аппендицит;
— холангит;
— дивертикулит.
Наиболее частой причиной является аппендицит. Пилефлебит чаще возникает при ретроперитонеальном и ретроцекальном расположениях отростка, а также у больных с деструктивными формами острого аппендицита.
Пилефлебит начинается остро и наблюдается как до, так и после операции. Чаще всего воспалительный процесс червеобразного отростка переходит на вены его брыжейки, в которых образуются инфицированные тромбы. В дальнейшем заболевание развивается по типу восходящего гнойного флебита и тромбофлебита, последовательно распространяющегося на v. ileocolica, v. mesenterica sup. и, наконец, на v. portae и ее разветвления в печени. Весьма редко острый гнойный процесс распространяется помимо брыжеечных вен на селезеночную вену или вены желудка.
Несколько реже причинами гнойного пилефлебита являются:
— пенетрирующие язвы желудка и двенадцатиперстной кишки, толстого кишечника (дизентерия);
— периректальные гнойники;
— воспаленные геморроидальные узлы;
— флебиты при гнойных заболеваниях женской половой сферы;
— поддиафрагмальный абсцесс;
— абсцесс селезенки;
— панкреатит;
— нагноившиеся лимфатические мезентериальные узлы;
— язвенный колит;
— холецистит.
Особняком стоит гнойный пилефлебит новорожденных, осложняющий воспаление пупочной вены и возникающий при гнойной инфекции пупочной раны. В сущности любая гноеродная флора может явиться причиной пилефлебита.
Патологическая анатомия пилефлебита сводится к воспалительным изменениям в стенке воротной вены, утолщенной, нередко гнойно-инфильтрированной. Внутренняя оболочка мутна, часто с поверхностными или реже, более глубокими изъязвлениями. Просвет сосуда нередко заполнен тромботическими гнойными распадающимися массами и из вскрытой вены выделяется зловонная гнойная жидкость со сгустками.
В других случаях наблюдается преимущественно пристеночное развитие тромба, который не закупоривает полностью просвет сосуда. Гнойный распад тромба не только способствует дальнейшему распространению гнойного воспаления воротной вены, но часто ведет к генерализации процесса, возникновению метастатических гнойников в легких, почках, суставах, мозгу, к развитию пиемии.
В ряде случаев в паренхиме печени развиваются мелкие центральные абсцессы.
Эпидемиология
Признак распространенности: Крайне редко
Пилефлебит считается редкой патологией, достоверной статистики по распространенности не существует. Различий по полу и возрасту не описано.
Тромбоз портальной вены (I81)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Обструкция портальной вены приводит к нарушению портального кровотока. Она может быть внепеченочной (вследствие тромбоза или врожденной атрезии портальной вены) или внутрипеченочной (микроваскулярная обструкция портальной вены при шистосоматозе).
Тромбоз портальной вены (обструкция портальной вены тромбом или опухолью) может локализоваться в различных ее отделах, в том числе и в селезеночных ветвях.
При циррозе печени наблюдается хроническое течение тромбоза портальной вены. Он развивается длительно (от нескольких месяцев до нескольких лет).
Тромбоз портальной вены приводит к портальной гипертензии и желудочно-кишечным кровотечениям.
Диагноз основан на результатах допплеровского ультразвукового исследования, КТ и МРТ органов брюшной полости, ангиографии.
Лечение заключается в предупреждении возникновения желудочно-кишечных кровотечений, назначении антикоагулянтов и тромболитических препаратов.
Этиология и патогенез
Закрытие просвета (обструкция) портальной вены приводит к нарушению портального кровотока. Такое закрытие может быть вызвано закупоркой портальной вены тромбом. Обструкция и тромбоз портальной вены могут располагаться в различных ее отделах, но выше уровня слияния селезеночной и верхней брыжеечной вен.
У 50% пациентов причины возникновения тромбоза портальной вены установить не удается.
Причины врожденного характера.
Причины приобретенного характера.
У 21-24% больных с обструкцией портальной вены обнаруживаются злокачественные опухоли (в большинстве случаев гепатоцеллюлярная карцинома и карцинома поджелудочной железы). Они оказывают компрессионное или прямое воздействие на портальную вену и приводят к формированию гиперкоагуляционного статуса.
Инфекционные заболевания брюшной полости также могут вызывать обструкцию и тромбоз портальной вены у взрослых пациентов, особенно при бактериемии возбудителем Bacteroides fragilis.
Миелопролиферативные заболевания, а также врожденные и приобретенные коагулопатии приводят к обструкции и тромбозу портальной вены в 10-12% случаев.
Венозный застой, вызванный резистентностью печеночной ткани, которая наблюдается при циррозе печени, также может провоцировать возникновение тромбоза портальной вены.
Портальная вена образуется слиянием селезеночной и верхней брыжеечной вен. Места обструкции и тромбоза локализуются выше уровня этого слияния.
При циррозе печени и злокачественных опухолях процесс тромбирования портальной вены начинается в ее внутрипеченочном отделе и распространяется на внепеченочную часть.
При тромбозе, вызванном другими причинами, патологический процесс возникает в месте начала портальной вены.
Обструкция портальной вены не нарушает функцию печени до тех пор, пока у пациента не возникнет заболевание печени (например, цирроз). Это происходит за счет компенсаторного усиления кровотока в системе печеночных артерий.
Кавернозная мальформация портальной вены (т.е. развитие перипортальных коллатералей) возникает при длительном течении тромбоза портальной вены в результате разрастания мелких сосудов вокруг места тромбоза. Скорость кровотока по этим сосудам составляет 2-7 см/сек. На снимках, выполненных в ходе эндоскопической ретроградной холангиогепатографии, у пациентов с портальной гипертензией кавернозная трансформация портальной вены выглядит как губкоподобная масса, расположенная под печенью. Аналогичные данные можно получить и у пациентов с гемангиосаркомой поджелудочной железы, и у больных псевдохолангиосаркомой. После выполнения трансюгулярного внутрипеченочного портосистемного шунтирования и устранения явлений портальной гипертензии кавернозная мальформация портальной вены на снимках не визуализируется.
Эпидемиология
Смерть при обструкции портальной вены обусловлена возникновением кровотечений из варикозно-расширенных вен желудка, пищевода и кишечника.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Течение тромбоза портальной вены может быть острым и хроническим.
В некоторых случаях острая фаза заболевания может протекать бессимптомно. Для хронического течения тромбоза портальной вены характерно длительное развитие клинической симптоматики (от нескольких месяцев до нескольких лет).
Диагностика
С помощью этого исследования можно выявить гепатоспленомегалию, варикозно-расширенные непарную, паравертебральные вены и варикозно-расширенные вены пищевода.
Кавернозная мальформация портальной вены (т.е. развитие перипортальных коллатералей) возникает при длительном течении тромбоза портальной вены в результате разрастания мелких сосудов вокруг места тромбоза. Скорость кровотока по этим сосудам составляет 2-7 см/сек. На снимках, выполненных в ходе эндоскопической ретроградной холангиогепатографии, у пациентов с портальной гипертензией кавернозная мальформация портальной вены выглядит как губкоподобная масса, расположенная под печенью. Аналогичные данные можно получить и у пациентов с гемангиосаркомой поджелудочной железы, и у больных псевдохолангиосаркомой. После выполнения трансюгулярного внутрипеченочного портосистемного шунтирования и устранения явлений портальной гипертензии кавернозная трансформация портальной вены на снимках не визуализируется.
В 38% случаев у пациентов с тромбозом портальной вены диаметр сосуда более 15 мм. При развитии портального флебита стенки сосуда утолщены, а просвет сужен. Можно выявить кальцифицированные тромбы.
Чувствительность метода составляет 65-85%.
С помощью этого исследования можно выявить тромб в просвете портальной вены, нарушения структуры печени, варикозно-расширенные вены пищевода и желудка.
При комбинировании этого метода с допплеровским ультразвуковым исследованием можно обнаружить обструкцию портальной вены.
Проводится также КТ-портография. На снимках тромбоз портальной вены визуализируется как участок пониженной плотности в просвете портальной вены, периферия которого определяется как зона повышенной плотности. Кроме того, у пациентов с портальной гипертензией можно обнаружить сеть коллатералей, варикозно-расширенные вены.
Чувствительность, специфичность и точность метода составляет 100, 98 и 99% соответственно. С помощью этого исследования можно изучать состояние паренхимы печени (с целью выявления злокачественных опухолей); выявлять нарушения кровотока в системе портальной и печеночной вен (с целью решения вопроса о целесообразности хирургического лечения и для выбора необходимого метода). Кроме того, можно обнаружить коллатеральное кровообращение. Можно отдифференцировать причины тромбоза: кровяной тромб дает более интенсивное окрашивание при введении гадолиния, чем обструкция сосуда опухолью.
Остро возникший тромб (давностью менее 5-недельной) визуализируется как участок повышенной плотности в просвете портальной вены.
Ангиография.
Биопсия печени.
При наличии цирроза и злокачественных новообразований у пациента гистологическая картина биоптатов печени характерна для этих заболеваний.
У пациентов с тромбозом или обструкцией портальной вены, не страдающих циррозом и онкозаболеваниями, в биоптатах печени может не быть специфических изменений.
Лабораторная диагностика
У пациентов без цирроза печени и злокачественных новообразований может отмечаться незначительное увеличение показателей функции печени.
Дифференциальный диагноз
Дифференциальный диагноз тромбоза портальной вены проводится со следующими заболеваниями:
Воротная вена
Поражения воротной вены
Выделяют следующие виды патологий.
Портальная гипертензия. Данное заболевание характеризуется увеличением внутреннего давления в воротной вене. Причинами развития данной патологии могут быть вирусные гепатиты, печеночный цирроз, нарушения обменных процессов, тяжелые сердечные заболевания, тромбы печеночных, селезеночных вен и другие. Симптоматика выражена диспепсией, снижением веса, тяжестью в правом подреберье, общей слабостью.
Тромбоз. Данная тяжелая патология развивается при формировании кровяных сгустков в просвете воротной вены, препятствующих оттоку крови. Основными причинами развития тромбоза являются следующие: воспаление и злокачественные образования органов пищеварения, травмы печени, желчного пузыря, селезенки, аномалии свертываемости крови, цирроз, различные инфекции и другие. Патология проявляется болевыми ощущениями в области живота, тошнотой с последующей рвотой, повышением температуры, диспепсическим синдромом и другими симптомами.
Кавернозная трансформация. Заболевание характеризуется образованием сосудистых полостей (каверном), заполненных кровью, и развивается вследствие генетического порока формирования вен, заключающегося в их значительном сужении, частичном или полном отсутствии. Кавернозная трансформация является врожденной аномалией. Если она не была выявлена в детстве, то обнаруженная в зрелом возрасте указывает на прогрессирующую портальную гипертензию, вызванную гепатитом или циррозом.
Пилефлебит. Эта патология характеризуется гнойным воспалением воротной вены, спровоцированным перитонитом, возникшим после перенесенного острого аппендицита. Симптомами пилефлебита являются: сильный жар, боли в животе с признаками отравления, желтуха, внутреннее кровоизлияние в венозной области пищевода, желудка и другие.
Диагностика и лечение
Диагностические мероприятия включают в себя следующие этапы и методы: осмотр, сбор анамнеза, ультразвуковое обследование, компьютерную и магнитно-резонансную томографию, портографию. Полученные инструментальными обследованиями данные дополняются показателями анализов крови. Лечение зависит от вида и тяжести поражения, сопутствующих симптоматических патологий и других факторов.
Возможности ультразвукового исследования с цветовым допплеровским картированием в диагностике тромбоза в системе воротной вены
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Прижизненный диагноз тромбоза основного ствола воротной вены в России впервые поставил С.П. Боткин в 1862 г. В 1934 г. Н.Д. Стражеско впервые в мировой литературе описал прижизненно распознанный тромбоз правой ветви ствола воротной вены и на основании собственных исследований и данных литературы разработал симптоматологию закупорки правой ветви воротной вены.
Достоверных сведений о частоте тромбоза воротной вены нет. По секционным данным, тромбоз выявляют в 0,14-0,34% всех вскрытий (L. Lissauer, 1908; L.Т. Webster, 1921; Е.С. Pallette, 1936). По другим данным (А.И. Грицюк, 1973), при вскрытии умерших от основных сердечно-сосудистых заболеваний (атеросклероза, гипертонической болезни, эндокардитов и пороков сердца) тромбоз воротной вены был обнаружен в 0,56% случаев (у 10 из 1763 умерших), что составляет 0,8% всех тромбоэмболий, развивающихся при этих заболеваниях. Известно, что тромбоз воротной вены поражает до 30% больных гепатоцеллюлярной карциномой и до 5% больных портальной гипертензией на фоне цирроза печени.
При диагностике тромбоза воротной вены следует обратить внимание на коагулограмму: повышение содержания фибриногена, появление активированного фибриногена Б, увеличение протромбинового индекса, уменьшение времени свертывания крови [2].
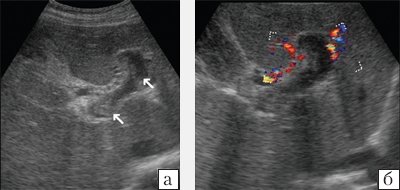
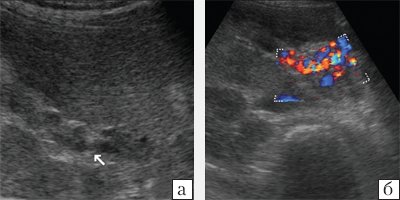
При ультразвуковом исследовании (УЗИ) в серошкальном режиме в просвете воротной вены можно выявить неоднородное образование повышенной или смешанной эхогенности, с неровными, нечеткими контурами, препятствующее кровотоку, размеры которого могут быть различными: от 0,5 см до полной окклюзии воротной вены и/или ее ветвей (рис. 1, а). Эхогенность тромба чаще является более высокой, чем окружающей его крови. Однако на ранних стадиях формирования эхогенность может отличаться настолько незначительно, что визуализация тромба чрезвычайно сложна. Могут определяться увеличение диаметра сосуда с нечеткостью контуров, увеличение печени и снижение ее эхогенности, увеличение селезенки. Могут быть найдены первопричины тромбоза воротной вены: гепатоцеллюлярная карцинома, метастазы, цирроз печени, новообразования поджелудочной железы и др. При пилефлебите обнаруживают абсцессы печени [3].
a) В-режим. Неоднородное образование повышенной эхогенности с неровными, нечеткими контурами в просвете воротной вены (стрелки).
б) Режим ЦДК. Полное отсутствие допплеровских сигналов внутри просвета сосуда; допплеровский сигнал определяется в сети мелких коллатералей.
При ЦДК отмечается полное или частичное отсутствие допплеровских сигналов внутри просвета сосуда; в случае частичного тромбоза сигнал определяется пристеночно вокруг тромба, частично окклюзирующего вену, либо в сети узких коллатералей (рис. 1, б). В случае частичного тромбоза определяется допплеровский сигнал с признаками турбулентности на фоне повышенной скорости кровотока. При опухолевом тромбозе кровоток может быть пульсирующим либо непрерывным [2, 3]. Визуализируются мелкие или крупные коллатерали. При кавернозной трансформации воротной вены в режиме ЦДК в коллатералях определяется сглаженная допплеровская кривая со средней скоростью кровотока меньше 8 см/с [5]. Возможны кавернозные мальформации вены, спонтанные порто-портальные, порто-кавальные и спленоренальные шунты.
При компьютерной томографии (КТ) обнаруживается тромб как дефект наполнения в просвете воротной вены, не усиливающий сигнала.
При магнито-резонансной томографии (МРТ) в просвете воротной вены выявляются участки патологического сигнала, не отличающегося по интенсивности от окружающих тканей на Т1-взвешенных изображениях и имеющие повышенную интенсивность на Т2-взвешенных изображениях.
Ангиография является методом окончательного подтверждения диагноза. Из соображений безопасности чаще исследуется венозная фаза верхнебрыжеечной артериографии, реже выполняется спленопортография. В воротной вене выявляют дефект наполнения, либо она вообще не контрастируется.
В зависимости от локализации тромба различают три вида тромбоза воротной вены: радикулярная форма (тромбоз селезеночной вены и мезентериальных сосудов); терминальная форма (тромбозы мелких разветвлений и капилляров воротной вены в печени); стволовой тромбоз (в самом стволе воротной вены) 1.
Стадии тромбоза
Приводим несколько клинических наблюдений пациентов с тромбозом воротной вены и ее ветвей.
Клиническое наблюдение 1
Пациент Ц., 39 лет. В анамнезе тупая травма живота с последующим развитием геморрагического панкреонекроза. Неоднократные оперативные вмешательства: дренирование сальниковой сумки. Предъявляет жалобы на боли в эпигастральной области.