вегенер болезнь что такое
Гранулематоз вегенера
Гранулематоз Вегенера относится к редким заболеваниям, однако в последние годы встречается несколько чаще. Заболевают преимущественно в возрасте 16-40 лет, соотношение мужчин к женщинам 5:8.
Патогенез (что происходит?) во время Гранулематоза вегенера:
Патогенез гранулематоза Вегенера неизвестны, но в гепезе заболевания придается большое значение аутоиммунным нарушениям. Характерная для этого заболевания клиническая н натоморфологическая картина может возникнуть как реакция на прием некоторых антибиотиков, сульфаниламидов, препаратов, содержащих серу. Предполагается, что первичный патогенный фактор и аутоиммунные нарушения вызывают генерализованный васкулит, следствием которого является образование гранулем с последующей их деструкцией (некрозом).
Патологическая анатомия. При локализованных формах гранулематоза Вегенера (так называемая злокачественная гранулема носа) болезнь поражает прежде всего носоглотку, придаточные пазухи носа, среднее ухо, зев, гортань. Язвенно-некротический процесс в этих органах, приводящий иногда к перфорации нёба (глазной впадины), далее распространяется на трахею, бронхи, легкие, которые поражаются в 95 % случаев. Очаги поражения характеризуются полиморфной лейкоцитарной и лнмфоцитарной инфильтрацией. При генерализованной форме заболевания гранулематозным процессом поражаются сосуды (артерии, артериолы, вены, венулы, капилляры) не только легких, но и почек. В центре гранулем располагается некротический участок ткани. Далее к периферии выявляются гигантские клетки Лангханса, плазматические клетки, лимфоциты, гистиоциты.
Симптомы Гранулематоза вегенера:
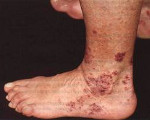
Гранулематоз Вегенера, в особенности его генерализованная форма, характеризуется неуклонно прогрессирующим течением. Как правило, больные жалуются на гнойные выделения и постоянную заложенность носа, носовые кровотечения. Развивается картина тяжелого гнойного синуита, гнойного отита. При изъязвлении хрящевой части перегородки носа возникают носовые кровотечения. Прогрессирование болезни и распространение патологического процесса на бронхи и легкие вызывают мучительный кашель, кровохарканье, боли в грудной клетке. Деструктивный процесс в легких (образование полостей, содержащих некротическую ткань) предопределяет возникновение легочных кровотечений, лихорадки. Часто выявляется геморрагический плеврит. Могут возникать дисфагия, экзофтальм, конъюнктивит, артралгии, невриты, поли аденит, гепато- лиенальный синдром, язвенно-некротические изменения кожи, похудание. При поражении почек возникают массивная протеи- нурия, гематурия, цилиндрурия, растет азотемия. Болезнь быстро прогрессирует и заканчивается летально вследствие почечной или легочной недостаточности. У 80 % больных гранулематозом Вегенера выявляются эозинофилия, гипергаммаглобулинемия. [Spencer Н., 1977].
Правильный диагноз возможен при своевременной консультации больного оториноларингологом и гистологическом исследовании биопсийного материала с учетом клинико-рентгенологи- ческнх и лабораторных показателей.
Диагностика Гранулематоза вегенера:
Дифференциальный диагноз следует проводить в первую очередь с узелковым периартериитом. Эти два заболевания роднят гранулематозный тип поражения сосудов, эозинофилия, гипергаммаглобулинемия. Однако гранулематоз Вегенера отличает от узелкового периартери- ита преимущественная локализация поражений (носоглотка, придаточные пазухи носа, трахея, бронхи, легкие, почки), а также его особо злокачественное течение. Дифференциальный диагноз проводят также со специфическими формами хронических гранулем (мнкобактериальных, саркоидозпых, ревматоидных).
Лечение Гранулематоза вегенера:
Для лечения больных гранулематозом Вагенера применяются иммуносупрессанты. Наиболее эффективны циклофосфамид, О-пеницилламин, хлорамбуцил. Считается более эффективным комбинированное назначение глюкокортикостероидов и иммуносупрессантов. При присоединении вторичной инфекции (бактериальной, микотической) назначаются антибактериальные и антимикотические препараты.
Симптоматическая терапия преследует цель уменьшить наиболее тягостные признаки болезни.
Прогноз неблагоприятный. Большинство больных умирают в сроки до года от начала заболевания. Своевременное назначение кортикостероидов и иммуносупрессантов способствует более благоприятному течению болезни.
К каким докторам следует обращаться если у Вас Гранулематоз вегенера:
Гранулематоз Вегенера
Гранулематоз Вегенера – системный некротический васкулит мелких вен и артерий с образованием гранулем в сосудистых стенках и окружающих тканях дыхательных путей, почек и др. органов. Гранулематоз Вегенера характеризуется язвенно-некротическим ринитом, изменениями гортани, придаточных пазух, инфильтрацией легочной ткани с распадом, быстропрогрессирующим гломерулонефритом, полиморфными высыпаниями на коже, полиартралгиями. Диагностика основана на оценке клинико-лабораторных, рентгенологических данных, результатов биопсии. При гранулематозе Вегенера показана гормональная и цитостатическая терапия; прогноз развития заболевания при генерализованной форме неблагоприятный.
МКБ-10
Общие сведения
Заболеваемость гранулематозом Вегенера одинаково распространена среди мужчин и среди женщин в возрастной группе около 40 лет.
Классификация
С учетом распространенности патологических изменений гранулематоз Вегенера может протекать в локализованной либо генерализованной форме.
В развитии гранулематоза Вегенера выделяются 4 прогрессирующие стадии. Первая стадия гранулематозно-некротического васкулита, или риногенный гранулематоз, протекает с клиникой гнойно-некротического или язвенно-некротического риносинусита, ларингита, назофарингита, деструктивными изменениями костно-хрящевого остова носовой перегородки и глазницы. На следующей стадии (легочной) в патологический процесс вовлекается паренхима легких. При третьей стадии развиваются генерализованные поражения с заинтересованностью нижних дыхательных путей, ЖКТ, сердечно-сосудистой системы, почек. Последняя, терминальная стадия гранулематоза Вегенера характеризуется легочно-сердечной либо почечной недостаточностью, приводящей к гибели пациента в ближайший год от начала ее развития.
Симптомы
Общая симптоматика гранулематоза Вегенера включает лихорадку, ознобы, повышенное потоотделение, слабость, потерю массы тела, миалгии, артралгии, артриты. Ведущим проявлением заболевания, встречающимся у 90% пациентов, служит поражение верхних отделов дыхательных путей. Для клиники гранулематоза Вегенера типично упорное течение ринита, гнойно-геморрагическое отделяемое из носа, изъязвление слизистых оболочек вплоть до перфорации носовой перегородки, седловидная деформация носа. Гранулематозно-некротические изменения развиваются также в полости рта, гортани, трахее, слуховых ходах, придаточных пазухах носа.
У 75% пациентов с гранулематозом Вегенера определяются инфильтративные изменения в легочной ткани, деструктивные полости в легких, кашель с кровохарканьем, свидетельствующий о развитии плеврита плевральный выпот. Вовлечение почек проявляется развитием гломерулонефрита с явлениями гематурии, протеинурии, нарушений выделительной функции. Стремительно прогрессирующее течение гломерулонефрита при гранулематозе Вегенера приводит к острой почечной недостаточности. Изменения со стороны кожи проявляются геморрагической сыпью с последующей некротизацией элементов.
Поражение органов зрения включает развитие эписклерита (воспаления поверхностных тканей склеры), образование орбитальных гранулем, экзофтальм, ишемию зрительного нерва с ухудшением функции зрения вплоть до ее полной утраты. При гранулематозе Вегенера поражаются нервная система, коронарные артерии, миокард.
Локализованная форма гранулематоза Вегенера протекает с преимущественным поражением верхних дыхательных путей – упорным насморком, затруднением носового дыхания, носовыми кровотечениями, образованием кровянистых корочек в носовых ходах, осиплостью голоса. Генерализованная форма характеризуется различными системными проявлениями – лихорадкой, суставно-мышечными болями, геморрагиями, полиморфной сыпью, приступообразным надсадным кашлем с кровянисто-гнойной мокротой, абсцедирующей пневмонией, нарастанием сердечно-легочной и почечной недостаточности.
Диагностика гранулематоза Вегенера
Комплекс диагностических процедур при гранулематоза Вегенера включает консультацию ревматолога, лабораторные анализы, диагностические операции, рентгенологические исследования. Клиническое исследование крови обнаруживает нормохромную анемию, ускорение СОЭ, тромбоцитоз, общий анализ мочи – протеинурию, микрогематурию. При биохимическом анализе крови определяется повышение γ-глобулина, креатинина (при почечном синдроме), мочевины, фибрина, серомукоида, гаптоглобина. Иммунологическими маркерами гранулематоза Вегенера служат антигены класса HLA: DQW7, DR2, B7, B8; наличие антинейтрофильных антител, снижение уровня комплемента.
При рентгенографии легких в их ткани определяются инфильтраты, полости распада, плевральный экссудат. Проводят бронхоскопию с биопсией слизистых верхних дыхательных путей. При исследовании биоптатов выявляются морфологические признаки гранулематозно-некротизирующего васкулита.
Лечение гранулематоза Вегенера
При ограниченной и генерализованной форме гранулематоза Вегенера назначается иммуносупрессивная терапия циклофосфамидом в комбинации с преднизономом. Быстро прогрессирующее течение альвеолита или гломерулонефрита служит показанием к проведению комбинированной пульс-терапии высокими дозами метилпреднизолона и циклофосфамида. При переходе течения гранулематоза Вегенера в стадию ремиссии дозы циклофосфамида и преднизолона постепенно снижают; на длительный (до 2-х лет) срок назначают метотрексат.
Осложнения и прогноз
Течение и прогрессирование гранулематоза Вегенера может приводить к деструкции лицевых костей, глухоте вследствие стойкого отита, развитию некротических гранулем в легочной ткани, кровохарканью, трофическим и гангренозным изменениям стопы, почечной недостаточности, вторичным инфекциям на фоне приема иммуносупрессоров. При отсутствии терапии прогноз течения гранулематоза Вегенера неблагоприятный: 93% пациентов погибает в период от 5 месяцев до 2-х лет.
Локальная форма гранулематоза Вегенера протекает более доброкачественно. Проведение иммуносупрессивной терапии способствует улучшению состояния у 90 и стойкой ремиссии у 75% пациентов. Период ремиссии в среднем продолжается около года, после чего у 50% пациентов наступает новое обострение. Прогрессирующее течение ограниченного гранулематоза Вегенера, несмотря на иммуносупрессивную терапию, отмечается у 13% заболевших. Мероприятий по профилактике гранулематоза Вегенера не разработано.
Публикации в СМИ
Гранулематоз Вегенера
Гранулематоз Вегенера (ГВ, гранулёма злокачественная, гранулематоз неинфекционный некротический) — системный васкулит артерий и вен, характеризующийся развитием некротизирующего гранулематозного воспаления с преимущественным поражением верхних дыхательных путей, лёгких и почек.
Классификация • Локальный вариант (язвенно-некротический ринит, синусит, ларингит или гранулёмы глазницы) • Ограниченный вариант (изменения в лёгких наряду с поражением верхних дыхательных путей или глаз) • Генерализованный вариант (поражения лёгких, верхних дыхательных путей, почек).
Статистические данные. Заболеваемость — 4:1000 000 населения; распространённость — 3:100 000. Пик заболевания отмечают в возрасте 40 лет. Мужчины заболевают в 1,3 раза чаще.
Этиология. Предполагается участие вирусов (ЦМВ, вируса Эпстайна–Барр). Выявлена связь рецидивов с персистенцией Staphylococcus aureus в носоглотке.
Патогенез. В сыворотке больных ГВ обнаруживают антинейтрофильные цитоплазматические (к протеиназе-3) и реже перинуклеарные (к миелопероксидазе) АТ. Инфильтрация нейтрофилами клубочков почек приводит к реализации их цитотоксического потенциала и повреждению базальной мембраны. В составе гранулём обнаруживают эпителиоидные клетки, клетки Лангханса, эритроциты, лимфоциты, нейтрофилы.
Генетические аспекты • Ассоциация с Аг HLA-B7, HLA-B8, HLA-DR2 • Аутоантиген Вегенера (белок 7 азурофильных гранул, сериновая протеаза нейтрофилов) — (177020, 19p13.3, ген PRTN3).
Клиническая картина
• Общие симптомы •• Лихорадка •• Артралгии •• Миалгии • Поражение верхних дыхательных путей •• Пансинусит •• Носовые кровотечения •• Седловидная деформация носа в исходе гнойно-некротических реакций •• Стенозирующие поражения гортани (редко) • Язвенный стоматит • Серозный отит • Поражение глаз •• Гранулематоз (псевдоопухоль) глазницы •• Атрофия зрительного нерва с потерей зрения •• Панофтальмит • Лёгочные инфильтраты •• В 33% случаев бессимптомны •• Образование полостей сопровождается появлением в мокроте примеси крови, кровохарканьем. Инфильтраты быстро распадаются с образованием тонкостенных каверн • Поражение почек (85% больных) •• Мочевой синдром — гематурия, протеинурия, цилиндрурия •• Возможен нефротический синдром •• Артериальная гипертензия (редко) •• Нарушение функции почек (в 10–20% быстропрогрессирующее) • Поражение кожи: пурпура, папулы, везикулы • Поражение нервной системы: •• Комбинация мононевритов различной локализации •• Инсульт •• Невриты черепных нервов • Поражение сердца (у 30% больных): •• Миокардит •• Аритмии •• Перикардит •• Коронариит, способный привести к ИМ.
Лабораторные данные • ОАК с лейкоцитарной формулой: увеличение СОЭ, нормохромная нормоцитарная анемия, лейкоцитоз, тромбоцитоз >400 ´ 10 12 /л. Эозинофилия не характерна • ОАМ: протеинурия различной степени выраженности, микрогематурия, эритроцитарные цилиндры • Гипергаммаглобулинемия • Антинейтрофильные цитоплазматические или перинуклеарные АТ — серологический маркёр ГВ • РФ в 60% случаев положителен • АНАТ выявляют в низких титрах.
Инструментальные данные • Биопсия мягких тканей — обнаружение базофильных гранулём, окруженных палисадообразными клетками • Биопсия почек: фокально-сегментарный гломерулонефрит, гломерулонефрит с полулуниями. Гранулём в почках не обнаруживают. Отложения иммунных комплексов и комплемента не типичны (так называемый пауци-иммунный гломерулонефрит) • КТ придаточных пазух носа • Рентгенологическое исследование лёгких — узелковые затемнения, часто в центре заметен некроз или полость • Рентгенография суставов не информативна.
Особенности у детей. При дефектах гена PRTN3 развивается врождённая форма заболевания (80% пациентов умирают в возрасте до 1 года).
Дифференциальная диагностика • Инфекционный отит и синусит (бактериальный или грибковый) • Злокачественные новообразования верхних дыхательных путей • Рецидивирующий полихондрит (нет поражения лёгких и почек) • Синдром Гудпасчера (присутствуют АТ к базальной мембране почечных клубочков, антинейтрофильные АТ не обнаруживают) • Узелковый полиартериит (нет гранулём при биопсии, нет антинейтрофильных АТ, нет деструктивных процессов в лёгких и верхних дыхательных путях, типична злокачественная артериальная гипертензия. Обнаруживают маркеры вирусов гепатита В, С) • Синдром Черджа–Стросс (эозинофилия крови, эозинофильные гранулёмы в тканях; поражение почек не сопровождается прогрессирующим ухудшением почечных функций) • Микроскопический полиартериит не сопровождается образованием полостей в лёгких и деструктивными изменениями верхних дыхательных путей и глаз • ВИЧ-инфекция с пневмоцистной пневмонией (необходимо исследование АТ к ВИЧ) • Срединная гранулёма лица (Т-лимфома) поражает ткани лица, при биопсии гранулём не выявляют; цитостатики не эффективны, поражения лёгких и почек не выявляется • Злокачественные опухоли бронхов и лёгких следует заподозрить при отсутствии внелёгочной симптоматики; для доказательства необходима трансбронхиальная биопсия.
Диагностическая тактика. Диагноз не представляет сложностей при наличии развёрнутой клинической картины с поражением лёгких, почек, верхних дыхательных путей. При локальной и ограниченной формах ГВ существенную информацию несут биопсия и исследование антинейтрофильных АТ в крови.
Диагностические критерии (Американская коллегия ревматологов) • Воспаление слизистой оболочки носа и полости рта: язвы в полости рта, гнойные или кровянистые выделения из носа • Изменения при рентгенологическом исследовании лёгких: узелки, инфильтраты, полости • Изменения анализа мочи: микрогематурия или скопления эритроцитов • Биопсия: гранулематозное воспаление в стенке артерии или периваскулярном пространстве • Кровохарканье.
Примечание: Для диагноза необходимо наличие 2 и более критериев. Чувствительность — 88%, специфичность — 92%.
Осложнения • Перфорация перегородки носа • Потеря слуха • Почечная недостаточность.
ЛЕЧЕНИЕ
Общая тактика. Различают 3 фазы: индукция ремиссии, поддержание ремиссии, лечение рецидива. Индукцию ремиссии проводят активным применением ГК и цитостатических иммунодепрессантов; для поддержания ремиссии назначают цитостатические иммунодепрессанты или (при локальной форме) ко-тримоксазол. Лечение рецидива проводят аналогично индукции ремиссии.
Диета: на фоне приёма циклофосфамида необходимо обильное питьё.
Лекарственное лечение
• Иммунодепрессивная терапия •• ГК ••• преднизолон 1 мг/кг/сут ежедневно (через 3–4 нед можно принимать через день), дозу постепенно снижают до отмены через 12–24 мес ••• пульс-терапия: 1000 мг метилпреднизолона в/в с интервалом 1 мес; при быстропрогрессирующем гломерулонефрите или альвеолите с кровохарканьем проводится комбинированная пульс-терапия метилпреднизолоном и циклофосфамидом •• Циклофосфамид ••• Ежедневный приём 2 мг/кг/сут (примерно 125 мг/сут) в течение не менее 1 года, затем дозу снижают каждые 2–3 мес на 25 мг ••• Пульс-терапия циклофосфамидом по 0,7 г/м 2 в/в 1 р/мес на фоне приёма ГК. Количество лейкоцитов не должно быть ниже 3,0 ´ 10 9 /л •• При непереносимости циклофосфамида или в отсутствие БПГН и кровохарканья — метотрексат 0,3 мг/кг/нед, максимально 15 мг/нед. Через 2 нед возможно постепенное повышение дозы до 20–25 мг/нед. Одновременно назначают ГК •• Азатиоприн применяют для поддержания ремиссии по 1–2 мг/кг/сут.
• Имеются сообщения о благоприятном воздействии в/в иммуноглобулина, однако доказательные сведения отсутствуют.
• При лечении деструктивных поражений верхних дыхательных путей при локальной форме ГВ применяют ко-тримоксазол 160/800 мг 3 р/сут. Имеются сообщения, что ко-тримоксазол при длительном применении снижает вероятность рецидива (160/800 3 р/нед).
Хирургическое лечение. Показана возможность успешной трансплантации почек при ГВ. Трахеостомия и наложение реанастомоза проводят при стенозирующих поражениях гортани.
Осложнения • Деструкция костей носа • Глухота в результате стойких отитов • Некротические гранулёмы в лёгких и кровохарканье • Почечная недостаточность • Трофические язвы и гангрена пальцев стопы как следствие сосудистой патологии • Пневмоцистная пневмония на фоне иммунодепрессивной терапии.
Прогноз. Иммунодепрессивная терапия позволяет добиться ремиссии у 75% больных. Рецидивы наблюдают в 22–46% случаев.
Сокращения: ГВ — гранулематоз Вегенера.
МКБ-10 • M31.3 Гранулематоз Вегенера
Гранулематоз с полиангиитом или гранулематоз Вегенера – это аутоиммунный воспалительный процесс стенок мелких и средних кровеносных сосудов с вовлечением дыхательных путей, легких, почек, глаз и других органов. Системные васкулиты – это большая группа заболеваний, поражающих сосуды, в результате поражения сосудов происходит нарушение функций легких, бронхов, трахеи, почек. В большинстве случаев гранулематоз с полиангиитом поражает женщин и мужчин средней возрастной категории – от 35 до 40 лет, чаще болеют мужчины, заболевание наиболее часто встречается в Северной Европе. Причинами развития системного васкулита становятся вирусные заболевания, аутоиммунная реакция организма на определенные факторы. Механизм развития гранулематоза Вегенера до сих пор не известен.
Диагностику и лечение заболевания можно пройти в Юсуповской больнице. В больнице принимают врачи разных профильных направлений медицины, диагностика проводится в диагностическом центре и клинической лаборатории медицинского центра. Диагностический центр оснащен инновационным медицинским оборудованием ведущих производителей мира. В больнице пациенты смогут пройти диагностику с помощью КТ, МРТ, рентгена, пройти другие исследования. Лечение заболевания проходит в круглосуточном стационаре Юсуповской больницы. В состав медицинского центра входят несколько разнопрофильных клиник, диагностический центр, клиническая лаборатория, реабилитационный центр.
Гранулематоз Вегенера: симптомы, диагностика, лечение
Выделяют три формы патологического состояния:
Клинические проявления заболевания зависят от локализации, типа и размера кровеносного сосуда. Начальная форма заболевания характеризуется поражением дыхательных путей, появлением заложенности носа, кровотечениями из носа, сухостью в горле, кашлем, осиплостью голоса, болями в суставах. Иногда заболевание начинается с гнойного отита, повышения температуры тела. По мере развития заболевания симптоматика усиливается – развиваются артриты, появляется сыпь на теле (мелкие кровоизлияния, шишки), может развиться сердечная недостаточность, инфаркт миокарда.
Гранулематоз Вегенера: причины
Гранулематозом Вегенера чаще болеют мужчины, заболевание встречается редко, диагностируется в любом возрасте. Симптоматика гранулематоза Вегенера схожа с симптомами вирусных заболеваний. Ряд исследователей считают, что гранулематоз Вегенера развивается на фоне аллергических реакций. При попадании неизвестного аллергена в организм больного развивается мощный иммунный ответ, который вызывает поражение тканей организма. До конца механизм развития патологического процесса не изучен.
Гранулематоз Вегенера: клинические рекомендации
Особенности клинического течения заболевания – это поражение органов дыхания, дыхательных путей с вовлечением почек. У большинства больных гранулематозом с полиангиитом диагностируют поражение органа слуха, язвенно-некротический ринит, в патологический процесс вовлекаются трахея, гортань с формированием подскладочной гранулемы. В легких наблюдаются инфильтраты, узелки, полости – развивается гранулематозное воспаление. У определенной части пациентов патологический процесс в легких протекает без кашля, аускультативная картина скудная даже при тяжелом поражении дыхательного органа. В осадке мочи обнаруживают эритроцитарные цилиндры.
В полости рта появляются язвы, из носа идут кровянистые или гноистые выделения. Поражение ЖКТ при гранулематозе с полиангиитом встречается редко – в 5% случаев. У 20% больных отмечается поражение сердца, возрастает риск развития инсульта, инфаркта, ИБС, периферической артериальной окклюзии. От 20 до 30% больных имеют поражение периферической нервной системы, у 25-30% больных отмечается поражение кожного покрова, большей частью в области нижних конечностей. Наиболее часто встречается поражение почек – в 80% случаев.
У каждого второго больного наблюдается поражение органа зрения (формируется периорбитальная гранулема), у каждого пятого больного впоследствии наступает слепота. Вторичный неврит черепно-мозговых нервов (V-VII пары) развивается у каждого четвертого больного с поражением органа слуха. При гранулематозе с полиангиитом риск развития обострения очень высокий, свыше 60%. Этиология системных васкулитов не всегда известна. Исследователи придают большое значение инфицированию больного HBV вирусом. У 70% больных в крови обнаруживают присутствие вируса. Профилактика и скрининг системных васкулитов не проводится.
Диагностика гранулематоза с полиангиитом проводится на основе лабораторных исследований, клинических проявлений, биопсии. Терапию подбирают по степени тяжести заболевания, учитывая рефрактерный вариант заболевания. Основная цель терапии при системных васкулитах – это подавление патологической иммунной реакции организма. Терапия системных васкулитов состоит из трех этапов:
Лечение должно проходить в условиях многопрофильного стационара больницы под наблюдением различных специалистов. При поражении средних и мелких сосудов сначала назначают высокие дозы циклофосфамида, ГК, затем проводят поддерживающее лечение с помощью АЗ (азатиоприна) и ГК. В зависимости от состояния пациента каждый месяц или раз в три месяца осуществляется контроль эффективности лечения. При достижении ремиссии обследование пациента проходит один раз в полгода. При длительном лечении с помощью ГК и ЦФ могут развиться побочные эффекты, осложнения. Для снижения риска развития осложнений проводят определенные мероприятия:
В Юсуповской больнице пациенты смогут получить помощь разнопрофильных врачей, хирургическую помощь, пройти эффективное лечение в круглосуточном многопрофильном стационаре, пациенты получают возможность регулярных обследований в диагностическом центре. Записаться на прием к врачу можно по телефону Юсуповской больницы.